La frattura pertrocanterica è un tipo di frattura del femore che interessa prevalentemente grandi anziani, le donne più degli uomini, senza però “risparmiare” i pazienti più giovani (con tale frattura provocata spesso per trauma della strada o caduta in trauma su sport di contatto), con un range medio sui 75-80 anni di età.
Abstract
Nelle fratture laterali del femore prossimale, l’intervento di osteosintesi con chiodo bloccato è considerato, soprattutto nel grande anziano, il gold standard poiché caratterizzato da tempi di attesa brevi, da ridotta perdita di sangue dato dalle piccole incisioni, dalla velocità di esecuzione e dall’immediata stabilizzazione della frattura e precoce riabilitazione.
Il chirurgo ortopedico risolve il problema frattura con uno dei migliori e pratici device presenti oggi sul mercato, ma non risolve il problema del post-chirurgico. Secondo alcune scuole, quella tedesca per esempio, già dal giorno successivo l’intervento il paziente dovrebbe mettersi in piedi e iniziare la deambulazione ma, come spesso capita, il paziente grande anziano non mostra la compliance necessaria per fare questo.
Per tal motivo in questa sessione si tratta l’importanza di un protocollo riabilitativo che sia portato a termine dal fisioterapista che, nel dopo intervento, rappresenta la figura determinante per una valida ripresa funzionale e una successiva buona guarigione che conduca il paziente verso una restitutio ad integrum e la ripresa di una buona qualità di vita con il successivo reinserimento sociale.

Dr.ssa Marta Maria Magda Fisioterapista Titolare FisioSportLife – Milano.
Introduzione
Le fratture extracapsulari del femore prossimale sono le fratture basicervicali, intertrocanteriche e pertrocanteriche; la definizione viene data a seconda della linea che attraversa la frattura stessa.
Le fratture extracapsulari, rispetto alla frattura del collo del femore, hanno una maggiore morbilità e mortalità ed è questo il motivo per cui la rapidità dell’approccio chirurgico è fondamentale per ridurre tali rischi.
Le cause di questo tipo di fratture sono molteplici: innanzitutto l’età avanzata che porta a un disequilibrio del soggetto, associata ad una maggior fragilità ossea che, negli anziani di sesso femminile è maggiore e inizia nel periodo post-menopausale.
Molte altre concause intervengono nella eziologia fratturativa, come la sedentarietà, le patologie associate o gravi comorbidità che impediscono all’anziano di potersi mantenere attivo, patologie ossee invalidanti (osteoporosi grave) e anche i secondarismi metastatici, fino ad arrivare alle rarissime fratture da stress.
L’approccio chirurgico di queste fratture viene programmato in base alle condizioni cliniche del paziente: meno comorbidità, più veloce l’esecuzione dell’intervento.
L’intervento chirurgico è definito “mini-invasivo” in quanto le incisioni cutanee sono minime e permettono di evitare gravi perdite ematiche. Per questo motivo lo stesso intervento, che potrebbe apparire di semplice esecuzione, necessita invece di una importante curva di apprendimento.
Le basi del recupero post-operatorio
Da quanto descritto si intuisce che lo strumento indispensabile per il rapido svezzamento dal ricovero e il recupero funzionale del fratturato, soprattutto se un grande anziano, è una precoce riabilitazione (Halbert et al 2007, Handoll e Sherrington, 2007, Toussant e Kohia, 2005).
Ma incerte rimangono alcune informazioni riguardanti la durata, la frequenza e i più indicati trattamenti fisioterapici (Handoll e Sherrington, 2007; Toussant e Kohl, 2005). Altri fattori possono influenzare negativamente il percorso riabilitativo, quali gli out-come, indipendente dal programma di recupero stabilito; il grado funzionale del paziente precedente al trauma; lo status cognitivo e di vita (spesso vivono soli); le comorbidità associate, il livello del dolore o uno scarso trofismo muscolare (Kagaya et al, 2005; Ogawa et al, 2008; Svensson et al, 1996; Williams et al, 2006).
In base ad uno studio (Patrella ed al, 2000) si dimostra che, in riferimento all’equilibrio del paziente, il miglioramento sul piano funzionale non prosegue di pari passo con la diminuzione della paura di cadere, quindi questo timore diventa un rischio elevato per la perdita di fiducia che il paziente ha nei confronti della guarigione. È fondamentale instaurare un valido rapporto fra il fisioterapista e il paziente. Un rapporto basato sulla fiducia reciproca e la costante rassicurazione da parte del fisioterapista possono portare verso l’obiettivo comune, la guarigione.
Le statistiche
La maggior parte delle fratture pertrocanteriche del femore colpiscono prevalentemente la popolazione anziana. Nella fascia di età fino a 60 anni gli uomini sono i più colpiti, ma negli over 70, le donne sono le più esposte al rischio. Le statistiche mostrano che oltre i 60 anni più del 75% delle donne soffre di fragilità ossea, contro una media del 50-55% degli uomini.
Nel 2018 la stima annua era di circa 175.000 fratture di femore, vertebre e polso su base traumatica (incidenti stradali, traumi sportivi, cadute accidentali e fratture su patologie correlate).
I rischi, nel post-operatorio non calano immediatamente, ma permangono ugualmente elevate (pari al 33%) fino ad almeno il 6° mese nel post-chirurgico. Ad un anno, il rischio varia dal 9% al 25% a seconda dei sottogruppi valutati, con la media di 12% (e aumenta del 33% nel caso di persone over 75). Un decesso precoce si ha in circa il 4-5% delle fratture di femore, mentre il 15-25% dopo un anno dall’accaduto.
Si stima che nell’anno successivo alla frattura si ha frequentemente l’instaurarsi di una disabilità motoria con la perdita definitiva delle capacità deambulatoria autonoma nel 20-30% dei casi.
La totale autonomia è conservata soltanto nel 30-40% dei casi (dati raccolti dal Ministero della Salute nel periodo 2000-2007 su soggetti con età superiore ai 45anni).
Diagnosi radiologica
La radiologia classica è sempre prioritaria perché dirimente sulla tipologia fratturativa. Altri esami possono essere eseguiti, ma come approfondimento sul dubbio diagnostico.
Radiografia (RX) del bacino per anca in proiezione antero-posteriore e assiale dell’articolazione interessata. Questo radiogramma è utile anche nello studio delle lesioni del cotile o negli episodi di lussazione della coxo-femorale.
Tomografia assiale computerizzata (TAC): utile per evidenziare rime di frattura non visibili agli Rx tradizionali, per fare una ricostruzione tridimensionale della porzione ossea interessata, per valutare se vi è la presenza di frammenti intra-articolari.
Risonanza MagneticaNucleare (RMN): utile nel post-riabilitazione per valutare la presenza di deficit della spongiosa, la necrosi avascolare della testa del femore, i danni articolari a carico del pannicolo cartilagineo, le lesioni muscolo-tendinee.
Quale intervento:
La tipologia dell’intervento chirurgico è sempre data dal tipo di frattura, dall’entità della lesione stessa, dall’età del paziente, dalla mobilità prima dell’evento, dalle condizioni cliniche, dallo stile e aspettative di vita.
La frattura per trocanterica permette un approccio chirurgico mini-invasivo (il chiodo Gamma) a bassa perdita ematica intra-operatoria che può essere eseguito in tempi brevi portando il paziente in una condizione clinica che permette la precoce ripresa funzionale.
La riabilitazione pre-operatoria
Obiettivo di questa fase è preparare al meglio il paziente sia all’operazione che e al programma riabilitativo post-chirurgico.
Si valuta il precedente stato pre-morboso, le attività di base e strumentali del vivere quotidiano del paziente, eventuali livelli di dolore. Si valuta il paziente al letto, prestando attenzione a eventuale correzione di assetto posturale degli arti (arto sano) rispetto al tronco.
Si aggiungono presidi quale il materasso antidecubito, l’archetto e il triangolo a protezione dell’arto interessato dalla frattura. Nell’ambito della risposta funzionale del paziente si cerca di insegnarli la corretta respirazione durante il decubito supino da tenere durante gli esercizi isotonici degli arti superiori e quelli isometrici ed isotonici dell’arto inferiore non fratturato.
Il fisioterapista
Gli obbiettivi da raggiungere nel post-chirurgico rendono fondamentale la figura del fisioterapista.
Quali obbiettivi?
-Prevenire i rischi dell’allettamento prolungato: come piaghe da decubito, trombosi venosa profonda (TVP)
-Il ripristino della mobilità articolare (ROM),
-Il miglioramento dell’equilibrio e la coordinazione del paziente,
-Insegnamento della corretta postura e il giusto posizionamento dell’arto operato
-L’aiuto nella gestione il dolore e dell’evoluzione della cicatrice,
-Ripristino del trofismo muscolare e della forza,
-Aiuto nel recupero dell’autonomia, nei passaggi posturali e per una rapida verticalizzazione,
-Ripristino della propriocettività.
I parametri fondamentali per la completa realizzazione del progetto riabilitativo sono:
-Un intervento chirurgico che permetta in pochi giorni il carico sull’arto operato
-Buon controllo del dolore, dei parametri cardio-respiratori e della pressione,
-Valutazione ortopedica e radiografica nell’immediato post-operatorio
con prescrizione al carico (totale, parziale progressivo o senza carico) e il tipo di ausilio.
Valutazione funzionale
L’esame fisico del paziente comincia dalla valutazione delle capacità funzionali, che dipendono in prima linea dal carico concesso. Viene valutata la postura in stazione eretta, durante la deambulazione e la resistenza, attraverso il Six-Minute Walking Test, con cui viene chiesto al paziente di percorrere la massima distanza durante 6 minuti. Durante la camminata viene valutata la continuità del passo, la simmetria e la lunghezza, l’altezza (quando si alza il piede dal pavimento durante la fase di oscillazione), deviazione del passo, ampiezza della base, stabilità di tronco e sicurezza del passo. Prima e dopo il test dovrebbe essere misurata la frequenza cardiaca e la pressione del sangue.
Il test di equilibrio statico e dinamico aiuta a valutare il potenziale rischio di caduta. Il test Timed Up & Go misura i secondi che necessitano al paziente per alzarsi dalla sedia, aiutandosi con i braccioli, camminare per tre metri, girarsi, e ritornare alla posizione seduta, e altri test che misurano l’equilibrio.
Il Semi Tandem Standing Balance Test e il Tandem Standing Balance Test consistono nel chiedere al paziente di mantenere l’equilibrio durante 30 secondi, tenendo i piedi uno davanti all’altro con il tallone di un piede che tocca l’alluce dell’altro. Il test muscolare manuale valuta la forza muscolare. In caso di carico parziale si chiede al paziente di vincere con i suoi movimenti la forza di gravità. La mobilità articolare – ROM (Range of Motion) – svolta con movimenti attivi seguiti da sovra-pressione, movimenti passivi e il joint play, testerà la resistenza e il joint play solo quando il carico completo sarà concesso.
I muscoli che hanno perso maggior forza sono: gli abduttori, gli intra-rotatori dell’anca, i quadricipiti e gli estensori dell’anca. L’estensibilità muscolare viene valutata con il test Ober per la fascia lata e il tratto ileo-tibiale.
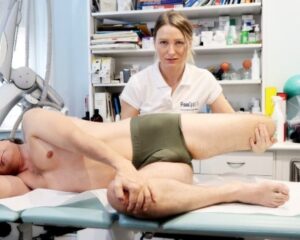
Il test di Kendall, che viene svolto in posizione supina con la flessione dell’anca e di ginocchio al petto, valuterà i muscoli ileopsoas, il tensore di fascia lata, il quadricipite, il sartorio e il tratto ileo-tibiale. (Fig. 2)
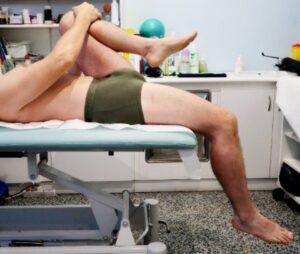
Fig. 2
In posizione da seduto, si valuta, invece l’estensibilità dei muscoli ischio-crurali: bicipite femorale, semitendinoso e semimembranoso.
Seguentemente si prosegue con la valutazione della cicatrice e della zona operata per valutare eventuali segni di infiammazione.
Per completare la valutazione fisioterapica viene misurata la lunghezza degli arti inferiori. Se la lunghezza risulterà diversa non andranno applicati rialzi per compensare la differenza, almeno nel primo anno dall’operazione.
Protocollo Riabilitativo Individuale
Riabilitazione postoperatoria precoce. Fase I (0-3a settimana)
Nel post-operatorio il paziente va seguito secondo un percorso riabilitativo, mirato e personalizzato, il P.I.R. (Programma Riabilitativo Individuale):
-esercizi propriocettivi, esercizi di potenziamento muscolare, esercizi di mobilità articolare (attivi e passivi), esercizi di correzione della postura del paziente, esercizi respiratori e allungamento della catena muscolare posteriore.
La riabilitazione postoperatoria è l’anello fondamentale nel percorso della gestione post-chirurgica della frattura del femore e per questo motivo il fisioterapista deve iniziare la precoce mobilizzazione già in 2° giornata post-operatoria (salvo controindicazioni o situazioni ciniche che lo impediscano).
La terapia inizia al letto del paziente. La presa in carico inizia entro le 48 ore successive all’intervento per facilitare la rapida ripresa funzionale.
La prima fase riabilitativa postoperatoria dura tre settimane e comprendendo:
1) addestramento alla mobilità a letto
2) passaggi posturali
3) percezione del carico concesso
4) utilizzo corretto degli ausili
5) allenamento dalla posizione seduta e della stazione eretta per periodi progressivi
6) esercizio al movimento
Giorno 0 – immediato post-intervento.
Dopo il risveglio dall’anestesia, sia essa subaracnoidea che generale, il fisioterapista misura il livello di dolore (quello a riposo), controlla la postura e la presenza dei presidi idonei (materasso antidecubito, archetto, triangolo) e si assicura della presenza delle calze elastiche con la compressione graduale e/o dei sistemi di compressione pneumatica intermittente, utili a prevenire le complicazioni tromboemboliche su entrambi gli arti inferiori. Per il controllo del dolore e dell’infiammazione vengono utilizzate applicazioni di ghiaccio sulla parte dolente (15 minuti e ogni 2-3 ore). Si impostano cambi posturali per la prevenzione delle piaghe da decubito. Già qualche ora dopo l’operazione, il paziente potrebbe raggiungere la posizione seduta al letto per ridurre il rischio di peggioramento del funzionamento dell’apparato circolatorio e muscolo-scheletrico.
Giorno 1.
La preparazione del paziente ha inizio con l’educazione riabilitativa-posturale: viene controllato il livello di dolore attraverso la scala analogico – visiva (VAS). La valutazione del dolore si riferisce a:
1) dolore a riposo
2) durante la deambulazione
3) in posizione seduta
4) durante il carico sull’arto operato
5) durante la deambulazione.
Vengono insegnati i trasferimenti letto/carrozzina, la postura giusta del tronco e dell’arto operato.
In questo primo giorno il paziente rimane seduto con gli arti fuori dal letto per circa 20 minuti. L’obiettivo è evitare posture sbagliate, favorire l’aumento del ROM, aumentare la forza muscolare, ripristinare la propriocettività. Ogni esercizio viene spiegato e mostrato in modo tale che il paziente possa ripeterlo autonomamente o con l’aiuto dei famigliari.
Con un paziente partecipativo, si inizierà subito con l’attivazione della pompa drenante attraverso esercizi a letto. Vengono fatte eseguire flesso-estensioni, prono-supinazioni e circonduzione dei piedi. L’esercizio della flesso-estensione dei piedi va ripetuto ogni 30 minuti per circa 16 ripetizioni al minuto. (Fig.3 A)
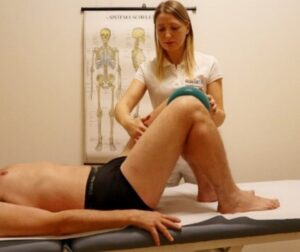
Fig. 3 A
Successivamente il fisioterapista spiega e aiuta ad eseguire le contrazioni isometriche dei muscoli quadricipiti, glutei, adduttori e ischio-crurali (10 secondi di contrazione seguito da 10 secondi di riposo). Gli esercizi isometrici possono essere associati a una mobilizzazione attiva-assistita, rispettando i parametri del dolore.
Il training isometrico del muscolo quadricipite si effettua spingendo con il ginocchio contro il lettino e tenendo il piede a martello per almeno 7-8 secondi, o facendo compressione con la mano posizionata sotto il cavo popliteo e ripetendo l’esercizio con delle serie progressivamente maggiori (da 10 a 20 e da 20 a 30 ripetizioni). (Fig.3 B-C-D)
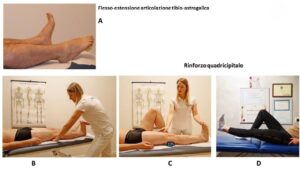
Fig. 3 A-B-C-D
Per eseguire le contrazioni isometriche dei muscoli glutei, al paziente, in posizione supina, va chiesto di metterli in tensione per 10 secondi, per poi per altri 3 secondi fare la pausa. Invece il rinforzo dei muscoli adduttori si svolge nel seguente modo. (Fig. 4 A)

Fig. 4 A
l paziente comincia a muovere con cautela l’arto operato, prima attraverso la mobilizzazione passiva, poi attivo-assistita, flettendo il ginocchio (l’articolarità deve essere compresa tra 0 a 90°). Nella mobilizzazione in flessione dell’anca deve essere posta attenzione ai movimenti a rischio di lussazione, (eseguite lentamente e rispettando la comparsa di dolore). (Fig.4 B), questo esercizio può essere proposto anche come esercizio propriocettivo in scarico.
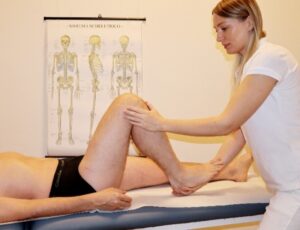
Fig. 4 B
Segue esercizio di abduzione e adduzione dell’arto, inizialmente assistito e si prosegue con movimenti passivi e attivi assistiti di abduzione e adduzione dell’anca, facendo scivolare il tallone sul lettino. (Fig.4 C).
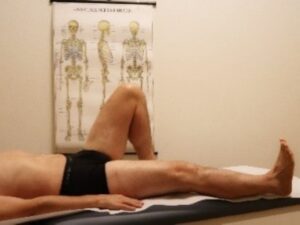
Fig. 4 C
Esercizi di mobilizzazione attiva in flessione ed estensione (fig. 5 A-B)
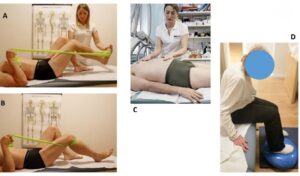
Esercizi di mobilizzazione attiva in flessione ed estensione (fig. 5 A-B)
Segue “parte 2”